第245节 妊娠并发症
大多数妊娠都是正常顺利的,而大多数妊娠并发症也都能治疗。并发症包括流产、异位妊娠、贫血、Rh血型不合、胎盘异常、剧吐、先兆子痫和子痫、皮疹以及早产与胎膜早破(见第249节)。一次流产后,大多数妇女仍能获得成功的妊娠。
流产与死产
流产(自然流产)是指在妊娠20周以前,由于某种非人工因素引起胎儿脱离母体排出。死胎是指妊娠20周以后,胎儿在宫内死亡。胎儿在分娩过程中死亡称为死产。
胎儿在妊娠任何阶段出生,只要有自动呼吸和心跳,就是活产。如果这个婴儿随后发生死亡,称为新生儿死亡。大约有20%~30%的孕妇在妊娠头20周出现过少许阴道出血或子宫收缩,其中大约有一半以自然流产告终。
大约85%的自然流产发生在妊娠头12周内,常常与胎儿畸形有关。另外15%的流产发生在妊娠13~20周,其中2/3是由于母亲本身的因素,另1/3原因不明。很多研究表明,情绪障碍与流产似乎没有明显关系。
流产术语
早期流产
妊娠12周以前流产
·晚期流产 妊娠12~20周流产
·自然流产 非人力的原因妊娠自行终止,发生流产
·人工流产 采用医学措施终止妊娠
·先兆流产 在妊娠头20周出现流血或下腹阵挛性疼痛,提示胎儿有流产的危险
·难免流产 下腹痛和流血加重伴有子宫颈口扩张,提示流产已不可避免
·不完全流产 妊娠物只有部分排出体外,尚有部分残留在子宫内
·完全流产 妊娠物已完全排出体外
·习惯性流产 连续3次或3次以上的自然流产
·过期流产 胚胎在宫内死亡达4周以上,仍未排出体外
·感染性流产 在流产前、流产时或流产后,宫腔内妊娠物发生感染
引起流产的母亲因素
·子宫异常
·子宫颈组织薄弱(子宫颈功能不全),随子宫长大,而扩张
·甲状腺功能减退
·糖尿病
·感染,如巨细胞病毒,风疹病毒感染
·使用可卡因
·损伤
·营养不良
【症状和诊断】
流产前可能出现或多或少的阴道流血或阴道排液。子宫收缩引起下腹阵挛性疼痛。如果流产不可避免,阴道流血、排液和疼痛加剧,直到宫腔内妊娠产物部分或全部排出。
【治疗】
如果子宫腔内的妊娠物已被全部排出(完全流产),无须进行特殊处理。如果只排出了部分妊娠物(不完全流产),应施行吸刮术(见第241节)排空子宫。
如果胎儿死亡,但仍稽留在子宫腔内(过期流产),应该用吸刮术排出妊娠物。在晚期过期流产中,也可以使用催产素类药物,引起子宫收缩排出宫腔内容物。
如果在妊娠头20周内,发生阴道流血和下腹阵挛性疼痛(先兆流产),孕妇卧床休息是有益的,常常可以减轻症状。避免性交,尽管性交与流产没有确切的关系。一般不用激素治疗,因为用激素常常无效,并有可能引起出生缺陷。特别是心脏和生殖器官的畸形。例如,母亲用过合成雌激素己烯雌酚的女性胎儿,以后在她的发育阶段可能发生阴道癌。
子宫颈内口过早扩张可以引起先兆流产。宫颈内口过早扩展常常是因为宫颈结缔组织薄弱、松弛、功能不全。子宫颈内口松弛可采用外科手术(环扎术)缝合封闭宫颈口,分娩之前再拆除。
感染流产是一种严重的感染,宫腔内的妊娠物必须立即被排除,并用大剂量的抗生素控制感染。
异位妊娠
异位妊娠是指孕卵在子宫腔外着床发育,可以发生在输卵管、子宫颈管、盆腔或腹腔等部位。
正常情况下,卵子自一侧卵巢释放出来,被拾进张开了的输卵管伞端(见第243节)。在输卵管内,由管壁上毛发状的纤毛把它向前推进,几天后到达子宫腔。正常情况下,卵子在输卵管内受精,植入在子宫腔内。如果输卵管因有过感染而不通畅,常常使卵子移动速度减慢或完全不能通过,以致受精卵不能进入子宫腔,造成异位妊娠。
每100~200次妊娠中,就有一次异位妊娠。异位妊娠变得越来越常见,其原因尚不完全清楚。曾经患过累及输卵管的疾病、有异位妊娠史、胎儿时接触过己烯雌酚或输卵管结扎术后再通均能增加异位妊娠的发病率。白人妇女中异位妊娠发生率比其他种族妇女要低一些。带有宫内节育器的妇女如怀孕,发生异位妊娠的危险性也增加。
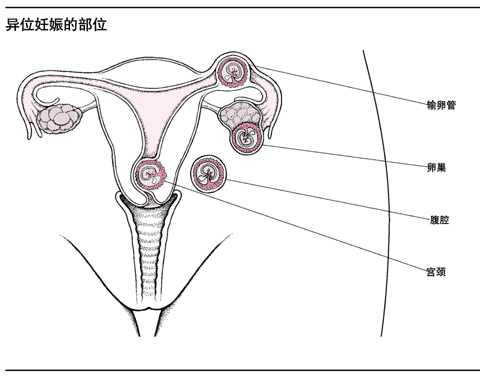
异位妊娠常常发生在一侧输卵管(输卵管妊娠),少见的部位有:子宫颈管、卵巢、盆腔或腹腔。异位妊娠危及孕妇生命,应尽快手术切除。在美国每826个异位妊娠患者中,就有一个死于异位妊娠的并发症。
【症状】
异位妊娠的症状包括停经后一段时间阴道少量出血和下腹阵发性疼痛。这是因为胚胎死亡,子宫内膜开始脱落而排出,就像一次正常月经。如果胚胎在早期阶段死亡,输卵管不会受到损伤。如果胚胎继续生长发育,可以导致输卵管壁破裂引起出血。若出血缓慢,血液蓄积引起下腹疼痛和压迫感。若出血迅速,可造成血压降低,甚至出现失血性休克。典型病例是大约在停经后6~8周,突然下腹剧烈疼痛,继之昏厥,这些症状常常提示,输卵管破裂出血,大量的血液进入腹腔。
有时,异位妊娠发生在输卵管通入子宫壁内的部分(间质部)。常见下腹阵挛性疼痛和阴道流血,胚胎在这个部位生长空间更大,异位妊娠发生破裂的时间较晚,常发生在妊娠12~16周之间。异位妊娠破裂是灾难性的,有很高的死亡率。
【诊断和治疗】
如果某妇女血和尿的妊娠试验呈阳性,而子宫小于按妊娠时间应有的大小,就应怀疑有异位妊娠的可能。用超声扫描显示出宫腔是空的,盆腔或腹腔内有积血。而后可用腹腔镜直接观察诊断异位妊娠。
为了明确诊断,可作后穹窿穿刺术,用穿刺针经阴道壁穿入盆腔,抽取聚积在盆腔内的血液,这种血不会凝固。
异位妊娠通常采用外科手术切除。当胚胎还在输卵管内时,常常切开输卵管,清除胚胎和胎盘组织,输卵管切口出血少,可不缝合,让其自行愈合,不会留下瘢痕组织。瘢痕组织使再次妊娠更困难。有时可用腹腔镜进行手术。少数情况下,输卵管损伤严重,不能再修补时,应切除输卵管。
对于早期输卵管内妊娠,在胚胎没有明显胎心时,可用甲氨喋呤治疗来代替外科手术。
贫血
贫血是指血液中红细胞数量或血红蛋白量低于正常值(见第154节)。
妊娠期,孕妇血容量明显增加。因此,红细胞计数和血红蛋白浓度有一定程度降低是正常的。
妊娠期孕妇要供给自己和胎儿,因此,需要补充更多的铁,铁是产生红细胞所必需的元素。妊娠期贫血最常见的类型是缺铁性贫血,常常由饮食中含铁量不足引起,也可能是因孕前月经过多或以前的妊娠贫血导致孕妇自身缺铁引起。较少见的是由于饮食中缺乏叶酸、维生素B族引起的贫血,这些维生素是产生红细胞所必需的。
【诊断和治疗】
贫血诊断主要根据血中的红细胞计数、血红蛋白含量和血清铁水平测定来确定。
由缺铁引起的贫血,补充铁剂治疗。孕期补充铁剂对胎儿无危险,但可引起孕妇胃肠道不适和便秘,尤其是补充剂量较大时。是否所有孕妇孕期都要补铁还有争论。但大多数孕妇仍被建议在孕期补充铁剂,即使红细胞计数和血红蛋白的水平是正常的。目的是保证孕妇本人及胎儿在妊娠过程中有足够的铁。由叶酸缺乏引起的贫血,可给予叶酸治疗。对镰形细胞贫血孕妇(见第246节)的治疗方案,意见尚不统一,但必要时应输血。
Rh血型不合
Rh血型不合是指母亲和胎儿之间,Rh血型不配合,产生的同族血型免疫性疾病。
Rh血型不合时,孕妇可以产生一种抗胎儿红细胞的抗体,这种抗体引起胎儿部分红细胞破坏,产生溶血性疾病,是贫血的一种类型。
一个人的血型取决于红细胞表面的蛋白质(抗原)特性。这种抗原可作为个人特有的识别物质。Rh血型包含某些抗原,其中一种为Rh0(D),通常导致Rh血型不合。如果红细胞内有Rh0(D),血型为Rh阳性,没有的为Rh阴性。
当孕妇为Rh阴性血型,胎儿从Rh阳性父亲那里遗传了Rh阳性血型时,妊娠期间胎儿血可通过胎盘进入母体,与母亲的血接触,特别是在妊娠晚期和分娩时。母体把胎儿的红细胞当作外来物对待,产生对抗它们的抗体(Rh抗体)。孕妇体内的抗体水平,随着妊娠进展升高,抗体也可通过胎盘进入胎儿体内,破坏胎儿的红细胞,引起胎儿或新生儿患溶血性疾病(见第252节)。胎儿或新生儿溶血很少发生在第一胎,因为在分娩前胎儿和母亲的血液一般都没有有效的接触。然而,随着妊娠次数增加,母体内被Rh阳性血致敏更严重,产生抗体也越来越早。
胎儿红细胞被破坏,可导致贫血和血中胆红素增多。血中胆红素含量太高,可以损害胎儿的大脑。
在美国白种人中85%为Rh阳性血型。流产夫妇中大约13%丈夫为Rh阳性,妻子为Rh阴性。这种夫妇出生的婴儿溶血性疾病的发生率为1/27。
【预防和治疗】
孕妇第一次就诊时,应检查血型,如果孕妇血型为Rh阴性,丈夫血型为Rh阳性,要进一步测定孕妇血中的抗体水平。
在分娩过程中,胎儿血进入母体,导致母亲产生抗体。因此,可在分娩后72小时内,给Rh阴性血的母亲注射Rh0(D)免疫球蛋白。甚至在人工流产或自然流产后同样需要注射。这种免疫球蛋白可以破坏引起母体致敏的胎儿红细胞,使以后的妊娠不再受到危害。但是,约有1%~2%的母亲,注射Rh0(D)免疫球蛋白不能预防致敏,可能因为她们在妊娠早期已被致敏。为预防早期致敏,可在妊娠28周时和分娩后72小时给孕妇注射Rh0(D)免疫球蛋白。
定期测定孕妇Rh抗体水平的变化,预测胎儿是否有危险。如果妊娠期孕妇的Rh抗体效价太高,可以经腹行羊膜囊穿刺术,抽取羊水测定羊水中胆红素含量。如果胆红素含量过高,应该给胎儿输血,一般每10~14天输血一次,直到妊娠32~34周。那时,通常可引产终止妊娠。出生后,给新生儿一次或多次输血。有些严重病例,在分娩后对新生儿进行换血治疗。
胎盘早期剥离
胎盘早期剥离是指正常位置的胎盘,在胎儿娩出前,提前从子宫壁上剥离。
胎盘可以是部分剥离,只剥离10%~20%,或者是完全剥离。胎盘早剥的原因尚不清楚,它的发生率约占全部产妇的0.4%~3.5%,患高血压、心脏病、糖尿病、类风湿疾病(见第246节)以及使用可卡因的孕妇更容易发生这种并发症。
【症状和诊断】
子宫内胎盘附着部位出血,出血可经宫颈流出阴道(显性出血),或可积于胎盘后面(隐性出血)。胎盘早剥的症状取决于剥离的程度和出血量。症状包括阴道出血、突发持续性或阵发性下腹疼痛、压痛,超声波扫描可以确诊。
胎盘剥离可减少胎儿的氧和营养物供应,甚至导致胎儿死亡。其并发症包括严重失血,弥漫性血管内凝血,肾功能衰竭及子宫卒中。如果孕妇有先兆子痫,这些并发症更容易发生。胎儿宫内窘迫或死亡的危险性更大。
【治疗】
胎盘早剥一旦确诊,孕妇必须住院治疗。如出血不多,没有胎儿窘迫,距预产期尚远,孕妇只须卧床休息。卧床休息可减少出血。如果症状减轻,可以轻微活动,甚至可以出院。如果出血持续增多且症状加重,应提前终止妊娠,对孕妇和胎儿都有利。如果不能经阴道分娩,可施行剖宫产。
前置胎盘
胎盘异常
正常情况下,胎盘位于子宫的上部分,附着在子宫壁上。胎盘从子宫壁早期剥离,引起子宫出血,减少胎儿氧和营养物质的供给,发生这种情况,孕妇应立即住院,可以提前娩出胎儿。前置胎盘是胎盘附着于子宫下段,在宫颈内口附近或覆盖在宫颈内口上。症状包括妊娠期无痛性出血,出血量可以很大,常常用剖宫产术分娩
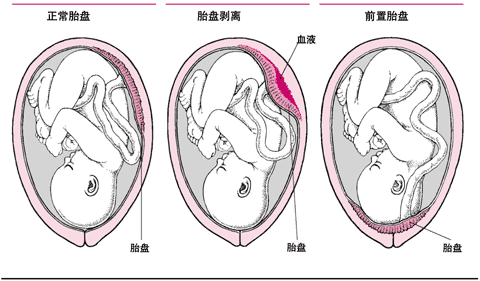
前置胎盘是指胎盘附着于子宫下段,宫颈口附近或覆盖子宫颈口。
胎盘可以完全或部分覆盖子宫颈内口,200次分娩中约有一次为前置胎盘,经产妇较初产妇多见,子宫异常的妇女,如子宫肌瘤,容易发生。
妊娠晚期突然发生无痛性的阴道流血,可发展为大量出血,血色呈鲜红色。超声扫描有助于诊断,注意与胎盘早期剥离鉴别。
【治疗】
当出血很多时,需要输血,如果出血量较少,分娩尚未发作,可先卧床休息,出血停止后,可鼓励孕妇下床活动。若不再发生出血,可以出院回家。但应为她提供随时入院的条件。前置胎盘常常采用剖宫产分娩。因为,分娩发作后,胎盘更容易早期发生剥离,胎儿的供氧减少,此外,孕妇也可能发生大出血,危及母儿生命。
妊娠剧吐
妊娠剧吐是妊娠期间发生的严重呕吐,不同于一般妊娠晨吐,而是一种剧烈的恶心呕吐,可以导致脱水、饥饿和酸中毒。
妊娠剧吐的原因尚不清楚。但心理因素可以触发和加重呕吐。妊娠剧吐的孕妇可能有体重减轻和脱水。如果孕妇有晨吐,但体重增加,不出现脱水,就不是妊娠剧吐。
脱水有引起血中水、电解质紊乱的危险,可能出现酸中毒(见第138节)。如果呕吐持续,可引起肝脏损害。另一严重并发症是出血性视网膜炎,由呕吐时血压增高引起。
【治疗】
妊娠剧吐可危及孕妇和胎儿的生命安全,应住院治疗。静脉输入液体、葡萄糖、电解质、维生素。可停止进食、饮水24小时。根据需要给予止吐药和镇静剂。一旦脱水和呕吐好转,可少吃多餐,进食一些刺激性小的食物。如果能接受,可以逐渐增加摄入量。通常呕吐在几天内停止。若症状再次出现,需要再次治疗。
先兆子痫和子痫
先兆子痫是指孕妇在妊娠20周到分娩后第一周之间发生的高血压、蛋白尿或水肿。子痫是由先兆子痫发展成更为严重的症状,引起抽搐发作或昏迷。
先兆子痫的发生率约为孕妇的5%,初产妇、有高血压及血管疾病的孕妇更为常见。大约200个先兆子痫患者中有一个发生子痫。子痫如果不及时治疗常常会危及母儿的生命。先兆子痫和子痫的病因,至今尚不清楚,主要的并发症是发生胎盘早剥。
先兆子痫时,血压高于140/90mmHg,面部和四肢水肿,尿蛋白明显增高。如果妊娠期血压有明显升高,虽然低于140/90mmHg,也应认为有先兆子痫。
先兆子痫对胎、婴儿的影响很大。婴儿出生后不久出现的问题是没有先兆子痫孕妇婴儿的4~5倍。因为胎盘功能障碍引起早产和小于胎龄儿。
【治疗】
先兆子痫和子痫不同于一般的高血压,治疗中不强调利尿剂及低盐饮食的作用。鼓励孕妇正常摄入盐份,多饮水,卧床休息。建议孕妇左侧卧位,可减少下腔静脉的压力,增加回心血量,改善血液循环。静脉输入硫酸镁,降低血压,预防子痫发作。
轻度先兆子痫的孕妇,只需要在家卧床休息,但必须每两天去医院检查一次。如果病情没有迅速改善,应当住院治疗。若住院期间病情仍在继续发展,应尽快终止妊娠。
严重先兆子痫的孕妇应住院治疗。卧床休息,静脉输液和硫酸镁可缓解症状。通常4~6小时后血压降至正常,胎儿可以安全娩出。如果血压仍持续升高,终止妊娠之前应另外给一些药物治疗。
重度先兆子痫和子痫最主要的并发症是HELLP综合征(溶血、肝酶升高、血小板减少综合征)。HELLP综合征由下列内容组成:
·溶血
·肝酶升高,表明肝脏受到损害
·血小板降低,说明凝血功能下降,在分娩时或分娩后潜在较大的危险
先兆子痫治疗延误,容易发生HELLP综合征。如果发生HELLP综合征,采用剖宫产术娩出胎儿是最快、最有效的治疗方法。如果子宫颈口已开全,也可以经阴道分娩。
分娩后,应严密监测产妇子痫出现的征兆。因为约有1/4的子痫发生在分娩后,多发生在产后2~4天内。病情大大改善后,可鼓励产妇下床活动。可以用少量镇静剂控制血压。根据病情的严重程度和并发症,住院时间可以几天至几周。产妇回家后,也应用药物使血压维持在较低水平。在分娩后的前几个月,每两周进行一次检查。在6~8周内血压可能维持在较高水平,如果血压长期处于较高水平,可能是先兆子痫还未完全缓解。
妊娠皮疹
某些皮疹仅仅在妊娠期间发生,包括妊娠疱疹和妊娠荨麻疹。
妊娠疱疹
妊娠疱疹是发生在妊娠期的一种奇痒的、充满液体、呈小水泡样的皮疹。
疱疹这个名词是一种误用,因为这种皮疹不是由疱疹病毒或其他病毒引起。一般认为妊娠疱疹是抗机体自身组织反应产生的异常抗体(自身免疫反应)引起。这种疱疹不常见,可以开始于妊娠12周以后的任何时间或在产后出现。
皮疹很痒,有充满液体的小水泡和较大的、形状不规则的、充满液体的大水泡。通常出现于腹部,然后扩散。有时皮疹成环形,周围边缘有一圈小水泡。典型的疱疹,在分娩后立即加剧,但可在几周或几个月内消失。妊娠疱疹在以后再次妊娠时或服用口服避孕药后常有复发。婴儿出生时也可能带有类似的皮疹,一般在几周内不经治疗自行消失。
为了明确诊断,可取皮损送实验室检查是否有抗体存在。
治疗目的是为了减轻剧烈瘙痒并预防新疱疹形成。对于轻度的皮疹,用皮质类固醇霜剂涂抹患处较有效。皮疹广泛者,可口服皮质类固醇。妊娠晚期服用皮质类固醇,对胎儿不会有害。如果瘙痒严重或分娩后皮疹加重,可加大用药剂量。
妊娠荨麻疹
妊娠荨麻疹是一种妊娠期常见的痒性皮疹。
妊娠荨麻疹病因尚不清楚。表现为剧痒、红色、形状不规则、扁平或微凸的斑块,有时中心有小水泡。皮疹常开始于腹部,可向大腿、臀部扩散,偶尔也见于手臂。可以发生数百个发痒斑块,斑块周围的皮肤有苍白环。这些疹子一般在妊娠最后2~3周出现,偶尔在妊娠最后几天才出现。但也可以发生在妊娠24周后的任何时间,瘙痒难忍,有时可使孕妇彻夜难眠。妊娠荨麻疹一般在分娩后迅速消失,在下次妊娠时一般不会复发。
妊娠荨麻疹没有特殊的检验方法,因此准确诊断有困难。
用皮质类固醇霜涂擦,瘙痒和皮疹可以消失。偶尔症状加重,可以口服皮质类固醇,在妊娠晚期服用不会影响胎儿。
