二、颅神经
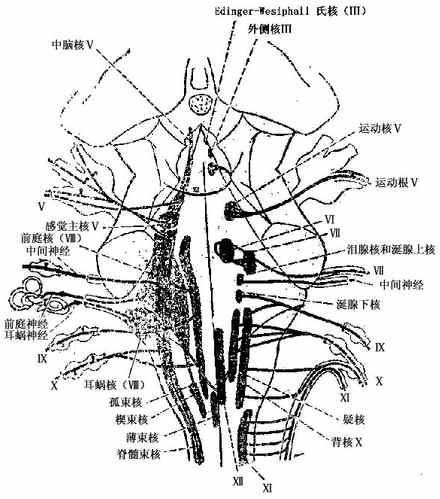
图1 颅神经及其神经核
(一)视力和眼底
【解剖生理】
视网膜视觉纤维→视乳头→视神经/孔入颅视交叉(仅视网膜鼻侧纤维交叉)
外侧膝状体→视放射→枕叶视觉皮层(视觉径路)
→视束→
中脑顶盖前区和上丘→E-W氏核→动眼神经(瞳孔光反射径路)
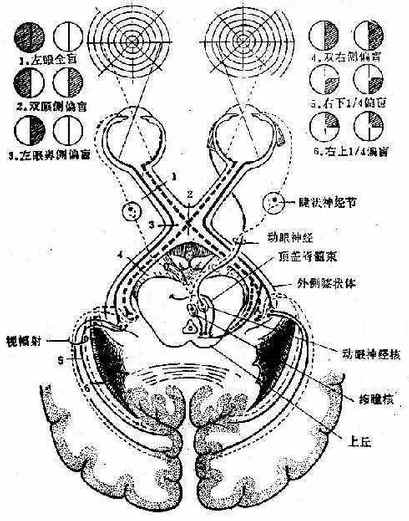
图2 视觉通路
【检查方法】
1.视力:先排除眼球本身病变,两眼分别检查。通常用视力表,粗测可嘱病人阅读书报,并和正常人对比。视力显著减退者,可让其辩认眼前不同距离处手指数或手指晃动情况,或以手电光试其有无光感。分别用“失明”、“光感”、“指动感”、“XX公分内可辨指数”表示。
2.视野:眼球正视时所能看到的注视点以外的空间范围称视野。正常单眼视野颞侧约90°,鼻侧及上、下方约为50-70°。精确的视野检查使用视野计,粗测常用对照法:病人背光与医生相对而坐,嘱闭左眼,医生手指从上、下、左、右周边部逐渐向中心移动,嘱病人见到手指时立即说出。同法再测另一眼。根据正常视野即可比较出病人视野缺损的大致情况。
3.眼底:
用眼底镜进行检查。正常眼底视网膜呈现桔红色,视神经乳头位于视网膜靠侧方向,园形,边缘清楚,色淡红,中央有色泽较淡之生理凹陷。视网膜中央动脉、静脉穿过视乳头中心,分上、下二支及许多小支,彼此不吻合。动脉色鲜红,较细而直,静脉色暗红,较粗而曲;动、静脉管径比例约2:3。黄斑位于视乳头颞侧稍下方约两个视乳头距离处,范围有一个视乳头大小,色较视网膜深,中央有很亮的中心凹反光点。
注意观察:视乳头颜色、大小、形态,边缘是否整齐、有无隆起,中心生理凹陷是否扩大;动静脉精细比例弯曲度和管壁反光强度;有无动静脉交叉处静脉受压;视网膜及黄斑区有无渗出物、出血、色素沉着及水肿,黄斑中心凹是否存在。
【临床意义】
1.视力、视野改变见定位诊断及有关疾病章节。
2. 视乳头水肿:为颅内压增高使眼静脉回流受阻引起。早期视乳头充血、变红,边缘模糊,生理凹陷消失。进而视乳头隆起,静脉充盈,搏动消失。严重者静脉怒张、迂曲,视乳头及其附近有火焰状出血及渗出。
3.视神经萎缩:视乳头色白,伴视力减退或消失,视野向心性缩小,瞳孔散大,对光反射减弱或消失。原发性者视乳头边丝清楚,若为一侧性,多系视神经直接受压所致。继发性者视乳头边缘模糊,由视乳头水肿或视神经炎所致。
4.视网膜动脉硬化:早期动脉变细,管壁增厚,反光增强,似铜线状;严重者动脉呈银丝状,动静脉交叉处静脉受压变细甚至中断。
(二)眼外肌和瞳孔
【解剖生理】
1.眼外肌:眼球运动由动眼、滑车、外展神经支配。由各自核发出后,分别经中脑腹侧、背侧及桥脑腹侧出脑,穿过海绵窦并经眶上裂入眼眶,分别到达上直肌、下直肌、内直肌、下叙肌、上斜肌及外直肌,支配提睑和眼球运动。
2.瞳孔:
(1)缩瞳:Edinger-Westphall核→动眼神经→瞳孔扩约肌。
(2)扩瞳:神经纤维发自下丘脑交感中枢,下行至脊髓C8-T2侧角(睫状脊髓中枢)发出交感神经,随颈动脉入颅再随三叉神经眼支到瞳孔扩大肌。
此外,交感神经通路也支配同侧睑板肌(协助提起同侧上睑)、球后平涌肌(使眼球稍突出)、面部汗腺(泌汗)和血管(收缩血管)。
【检查方法】
1.眼裂宽度:观察两眼裂大小,有无眼睑下垂(应排除眼睑本身病变)。附带可检查眼球是否突出或下陷。
2.眼球位置和运动:①斜视:嘱病人正视前方,观察有无眼球偏斜;②眼球运动和复视;双眼随医生手指向各方向移动,观察何侧眼球活动受限及其程度,并询问有无复视;③同向偏斜和同向运动麻痹;双眼不同时向一侧注视(侧视麻痹)或向上方、下方注视(垂直运动麻痹);④辐辏反射:嘱病人注视前方自远而近的医生手指,观察有无双眼内收障碍。
3.瞳孔:①外形:观察瞳孔位置、大小、形状,边缘是否整齐,两侧是否相等。正常瞳孔为园形,两侧等大,自然光线下直径2-5mm。②对光反射:用电筒光从侧面照射瞳孔,可见瞳孔缩小,称直接光反射;对侧瞳孔同时也缩小,称间接光反射。③调视反射:作辐辏反射检查时,在双眼内收同时,双侧瞳孔也见缩小。
【临床意义】
1.眼动神经麻痹:参见定位诊断一章。
2.同向运动麻痹:见于动眼神经核和外展神经核以上的同向运动中枢及其通路的病变,表现为双眼不能同时侧视,或不能同时上视或(和)下视。刺激症状则出现双眼同向偏斜或双眼上视痉挛,详见定位诊断一章。
3.瞳孔异常:
一侧或双侧瞳孔异常扩大或缩小、对光反应迟钝或消失等,可分别由动眼神经、视神经或交感神经病变引起。后者见于脑干以下颈咬感神经径路损害,除同侧瞳孔缩小外,并有眼球内陷、眼裂变小、结膜充血、颜面无汗的症状,称Horner综合征。
(三)面部感觉和运动:
【解剖生理】
1.面部感觉:头面部和五官感觉纤维组成三叉神经眼支、上颌支、下颌支,分别经眶上裂、园孔、卵园孔入颅到半月神经节后,再到桥脑相应神经核,发出纤维上升交叉至对侧丘脑及中央后回下部。
2.面部运动
(1)表情肌运动:主要由面神经支配,此外,面神经也传导舌前2/3味觉等。
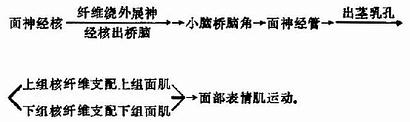
面神经核上组核受双侧皮质脑干束支配,下组核仅受对侧皮质脑干束支配。
(2)咀嚼肌运动:由三叉神经运动支支配的颞肌和咬肌完成。
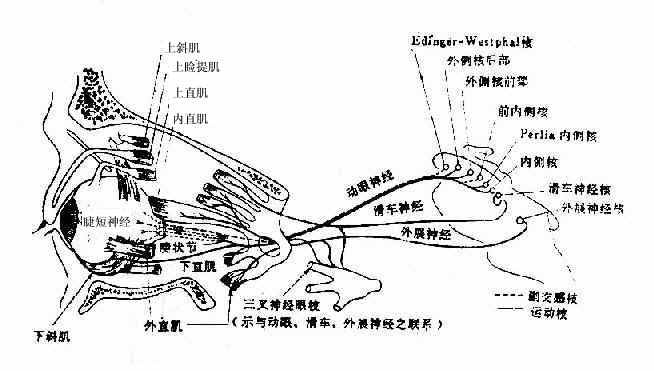
图3 眼球运动神经
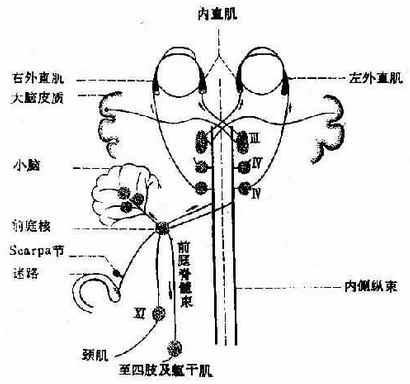
图4 眼球运动神经的中枢连系
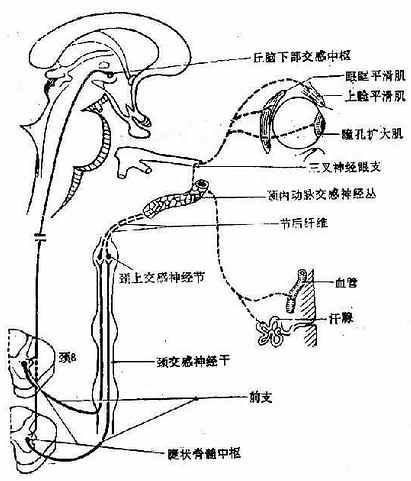
图5 Horner征的神经通路
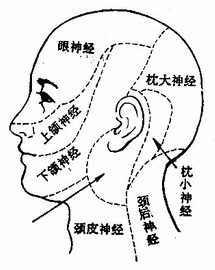
图6 颜面三叉神经的分
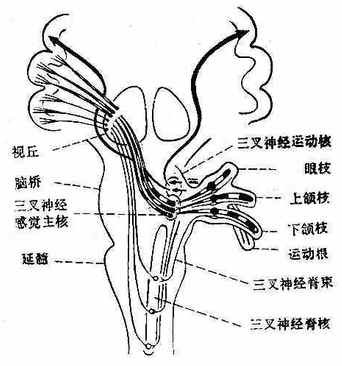
图7 三叉神经中枢通路
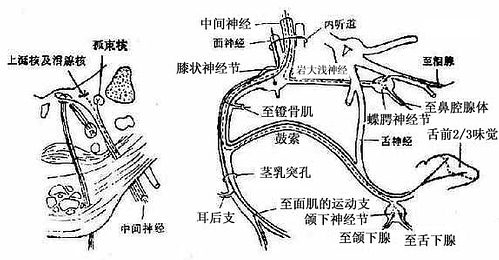
图8 面神经通路
【检查方法】
1.面部感觉:根据三叉神经分布范围,分别用大头针、锦丝测试痛觉和触觉,两侧及上中下三支对比。
2.面肌运动:查上组面肌时,注意眼裂有无变大,嘱作抬额、皱眉和闭眼动作,看有无额纹消失、变浅以及闭眼无力或不能。查下组面肌时,注意鼻唇沟有无变浅;作示齿、微笑动作时,有无口角偏斜;吹哨和和鼓腮时有无漏气或不能。
3.咀嚼运动:观察颞肌、咬肌有无萎缩;测试咀嚼运动时两侧肌力是否相等;观察张口时下颌有无偏斜。
4.角膜反射:嘱向一侧注视,以棉丝从另一侧轻触角膜,引起眼睑敏捷闭合。同侧反应称直接反射,对侧为间接反射。
角膜反射反射弧:
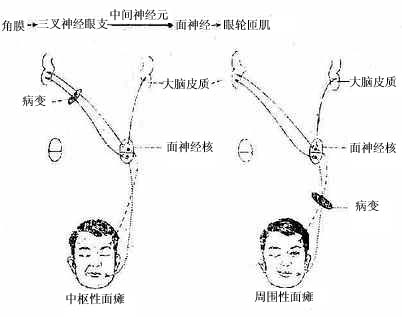
图9 面神经核的核上支配
【临床意义】
1.颜面感觉减退和三叉神经痛,见头面神经痛一节。
2.中枢性面瘫和周围性面瘫;
面神经核或(和)面神经的损害,引起同侧上、下组面肌均瘫痪,称周围性面瘫。面神经核以上损害,即一侧前中央回或皮质脑干束的病变,则只引起其支配的对侧下组面肌瘫痪,称“中枢性面瘫”。详见定位诊断一节。
3.面肌抽搐和痉挛:为一侧面肌的阵发性抽动,或面肌持续性收缩。前者为面神经激惹症状,见于小脑桥脑角病变等;后者多为面神经炎恢复不全的遗症状。
4.咬肌萎缩和痉挛。前者见于三叉神经运动支毁坏性病变,除咀嚼肌萎缩外,尚有咀嚼无力,张口困难;若一侧受累,张口时下颌偏向病侧。后者则出现牙关紧闭。
5.角膜反射消失:三叉神经第一支、面神经或脑干病变均可引起。但前者角膜感觉消失,面神经病变则角膜感觉存在。
(四)听力检查:
【解剖生理】
听觉由听神经中的耳蜗神经传导。听神经中的另一神经为前庭神经,司平衡。
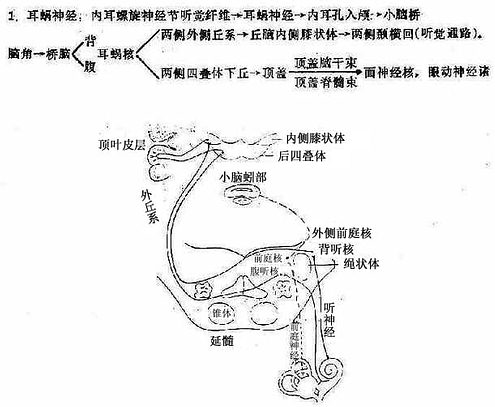
图10 听觉径路
一侧耳蜗核均与双侧颞叶皮质中枢联系,故一侧皮质或脑干损害一般不产生单侧听力障碍。
2.前庭神经
内听道前庭神经节的前庭纤维→前庭神经→内耳孔入颅→小脑桥脑角→脑干前庭核→两侧内纵束→眼动神经诸核(眼震通路)。
此外,前庭神经分别通过与大脑顶颞叶前庭代表区、小脑、脊髓以及迷走神经的联系,产生与平衡有关的自我感觉、运动、反射及植物神经反应。
【检查方法】
1.听力:常用(256HZ)音叉试验检查。
(1)Rinne试验:比较一侧耳的气导和骨导时间。将震动后的音叉柄置于耳后乳突上测定颅骨传导时间,待听不到声音时,即刻移至距外耳道口1cm处,测定空气传导时间。正常气导长于骨导时间15秒以上,二者传导时间之比约为2:1,称为Rinne试验阳性。
(2)Weber试验:比较双耳的骨导时间。将震动的音叉柄置于前额中央,音波通过骨传导而达内耳。正况两耳听到的声音相等,故Weber试验居中。
2.眼球震颤:
嘱病人头不动,两眼注视上、下、左、右移动的医生手指(向外侧方向移动时,勿超过45度),观察有无眼震及其类型、幅度和速度。临床上以有快慢相(以快相为震眼方向)的前庭型眼震最多见,可为水平性、垂直性、旋转性或混合性,表明前庭系统有刺激性病变。当眼震阴性而疑有前庭系统病变时,可用迅速更换体位的方法,观察各个位置是否出现眼震,称位置性眼震试验。详见眩晕一节。
【临床意义】
1.神经性(感音性)耳聋:由内耳或听神经损害引起。不全损害时,音叉试验气导、骨导均缩短,但比例不变,称Rinne试验短阳性;Weber试验偏向健侧。当一耳完全性神经性聋时,由于音波自颅骨传至对侧健耳,造成骨导>气导假象,应加注意;然Weber试验仍偏向健侧,且气导消失,可资鉴别。
2.传导性(传音性)耳聋:由中耳病变或外耳道阻塞所致。音波自颅骨传导到内耳后,部份音波经中耳和外耳道向外传导受阻,从而患耳骨导声音增强,呈现Rinne试验骨导>气导现象,称Rinne试验阴性,Webr试验偏向患侧。
(五)软腭、咽喉的运动和感觉:
【解剖生理】

此外,舌咽神经也传导舌后1/3部份的味觉;迷走神经则传导胸腹腔的内脏感觉,其纤维分别源自上神经节和结神经节,传入脑干的孤束核。
【检查方法】
1.腭咽喉运动:了解并观察有无吞咽困难,饮水呛咳或反流,发音嘶哑或鼻音,观察悬雍垂是否居中,软腭有无下垂。嘱病人发“啊”声,观察软腭能否上举,两侧是否等高。声带运动可用间接喉镜观察。
2.咽壁反射:观察和比较用压舌板轻触左右咽后壁引起的恶心、作哎反应情况,并了解感觉的灵敏程度。
【临床意义】
1.真性延髓(球)麻痹:指疑核和舌咽、迷走神经受损时出现的一侧或双侧软腭麻痹、咽反射减弱或消失、饮水呛咳、吞咽困难和发音嘶哑的征象。相当于肢体的下运动神经元性瘫痪。
2.假性延髓麻痹:指支配疑核的双侧皮质脑干束受损后出现的腭咽喉诸肌麻痹现象,但咽反射存在,可伴双侧锥体束征等。相当于肢体的上运动神经元性瘫痪。
均参见定位诊断一章。
(六)舌肌运动
【解剖生理】
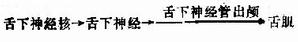
【检查方法】
嘱张口,观察舌在口腔中位置:再嘱伸舌,看是否偏斜及舌肌有无萎缩或肌纤颤。
【临床意义】
1.中枢性舌痪:舌下神经核仅受对侧皮质脑干束支配。故一侧中央前回或皮质脑干束损害时,引起对侧舌肌瘫痪,伸舌偏向病变对侧。
2.周围性舌瘫:指舌下神经核或舌下神经病变,除引起同侧舌肌瘫痪(伸舌偏向病变侧)外,尚有该侧舌肌萎缩和舌肌纤颤。
